▼はじめに
平成11年4月、東京で開催された日本医学会総会で、厚生省研究班(藤村班)の「肺がん検診一有効−」との研究成績が報告され、新聞紙上でも大きく取り上げられた。
昨春、「がん検診の有効性評価に関する研究班」(久道班)の報告書が出されたが、その中で、今までのがん検診は受診者に対する情報提供が不十分で、正確な情報を伝えるための対策が必要であると指摘された。これまでのわが国のがん対策は、必ずしも客観的な最良の根拠に基づいたものではなかったことを省み、研究班として、がん検診の見直しを取り上げたことは評価すべきことである。
しかし、この報告書が出された時期と、老人保健法によるがん検診費の一般財源化が偶然一致したため、検診実施主体である市町村や地域住民にがん検診は有効ではないとの誤解や混乱が生じたことも事実である。
久道班と同時進行の形で、平成9年に厚生省がん研究助成金「肺がん検診の有効性評価に関する研究班」(藤村班)が組織され、わが国の肺がん検診の科学的評価を行うことになり、筆者も参加の機会を与えられた。
わが国で行われた肺がん検診の有効性を死亡率減少の面から評価した研究には、成毛班で行われた集団方式の症例対照研究と、金子班で行われた個別方式の症例対照研究がある。今回、この研究を全国4カ所(岡山県、新潟県、宮城県、群馬県)で、別々の研究者が独立して行い、それぞれの解析を行った。
▼対照研究とは?がん検診の有効性を示す証拠の質としては、無作為制御化比較試験(Randomized Controlled Trial; 以下RCT)が最も優れている。RCTは、性・年齢・喫煙などのリスクがそろえられた二つの集団を介入群(検診など決められた方法での予防治療を実施)と対照群(従来通りまたは何もしない)とに振り分け、その後の肺がん死亡率を追跡する実験的な方法であり、結果には説得力がある。しかし、わが国ではすでに結核検診が広く行われ、胸部X線撮影を行わない対照群の設定が不可能なため、次善の策として、症例対照研究が行われてきた。
症例対照研究は、RCTとは反対に、ある期間ある地域に起こった肺がん死亡例(症例)を把握し、性・年齢等をそろえて無作為に選ばれた対照との間にどんな差があったのかを過去に遡って情報収集し、解析する研究である。あくまでも観察から得られた情報を元に因果関係を類推するため、偏りが生じやすくRCTと比較して信頼性が若干劣る。このため、同時に4つの地域で症例対照研究を行うこととした。
▼藤村班での症例対照研究の概要平成11年3月に行われた日本呼吸器学会と4月の日本医学会総会で、新潟県、宮城県、岡山県の成績が相次いで報告された。
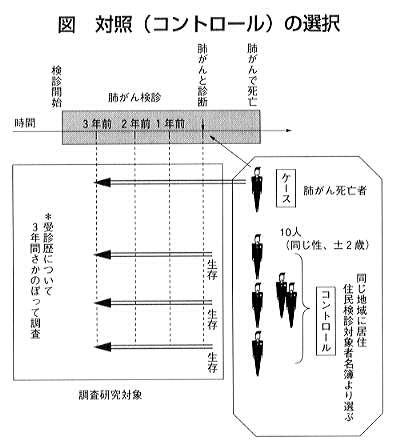
岡山県では、県内40市町村の住民検診対象者30万149人を基本集団とした。このうち91〜97年の間に発生した肺がん死亡者1,211例を、死亡診断書より把握した。このうち、死亡時年齢40〜79歳(肺がん検診の対象かつ治療可能)で、老健法による肺がん検診開始後に肺がんと診断され、かつ、検診開始以前から対象地区に居住していた者4,121人を”症例(ケース)”と定義した。 症例それぞれに対して、性・年齢(±2歳)・居住地をマッチさせた3,756人(男2,996人、女760人)を対象者リストより無作為に抽出した(図)。 このうち、症例が肺がんと診断された後に転入した者17人と、診断前に死亡・転出していた者17人を除いた3,722人(男2,966人、女756人)について喫煙歴等を調査し、93.8%にあたる3,490人の調査が完了した。この3,490人を”対照(コントロール)”とした(症例1人に対して2〜10人)。
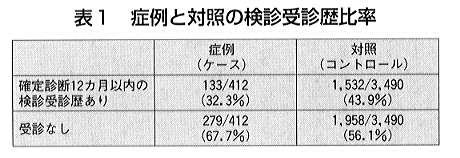
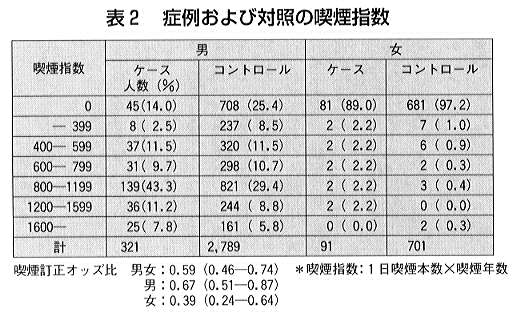
図 対照(コントロール)の選択 表1 症例と対照の検診受診歴比率 表2 症例および対照の喫煙指数
症例および対照の検診受診歴は、検診受診者名簿により症例の肺がん診断時から振り返って36ヵ月までの同一期間について調査した。症例の診断に結びついた検診は、受診歴の中に含めた。
症例群と対照群の確定診断12ヵ月以内の検診受診歴は表1に示したように、症例群32.3%に対して対照群43.9%であった。
症例対照研究では、RCTで求められる相対危険度*の近似値としてオッズ比*を求め、その評価とする。症例郡と対照群の検診受診に関するオッズ比は、次のように計算される。すなわち検診非受診者の肺がん死亡リスクを1とすると、検診受診者の肺がん死亡リスク(肺がん死亡オッズ比)は(133×1958)÷(279×1532)=0.61となった。
しかし、症例と対照の間で喫煙指数の分布に偏りがあるので、これをロジステック回帰分析を用いて補正した。すると、表2のように1年以内の喫煙訂正肺がん死亡オッズ比は0.59(95%信頼区間0.46−0.74)となった。
また新潟県では、県内17市町村の国保加入者を対象にし、90〜97年に肺がんで死亡した185人(40〜79歳)について、患者1人に対して、性・年齢・居住地・喫煙状況などを一致させた5人の対照を無作為に選んで、肺がん検診受診率を比較した。その結果、検診非受診者に対する受診者の1年以内の肺がん死亡オッズ比は0.42(同0.29〜0.61)であった。
宮城県内48市町村における研究では、健康意識の高い人が検診を受けやすいなどの偏りを減らすため、89年の肺がん検診受診者28万4,320人を基本集団とした。92〜94年の間に肺がんで死亡した328人を症例とし、症例1人に対して対照6人を選択した。喫煙指数補正後1年以内の肺がん死亡オッズ比は0.54(同0.41〜0.73)であった。▼研究の評価と問題点
成毛班が老健法開始直後の住民検診を評価した症例対照研究により、肺がん検診を受診しなかった人に比べて、毎年受診した人の肺がん死亡率が、最大28%減少しうることがすでに報告されている。しかし、効果そのものが小さくかつ統計的有意差がなかったため、肺がん検診の効果には疑問が投げかけられてきた。本研究班の症例対照研究はそれを補完し、統計的有意差をもって検診の効果を証明することを目的とした。 その結果、岡山、新潟、宮城の研究では12ヵ月以内の肺がん死亡オツズ比がそれぞれ0.59,0.42,0.54であった。すなわち肺がん検診を経年受診することにより、肺がん死亡率が最大40〜50%減少することが統計的に有意性をもって示された。肺がん検診は肺がん死亡率の低下に貢献することが示唆されたのである。
他のがん検診に関する症例対照研究で示されているオッズ比(乳がん0.26〜0.53、腎がん0.38〜0.60、子宮頸がん0.10〜0.37)に比べると、肺がん検診の効果は小さいと言わざるをえない。しかし複数の地域で別々に計画された研究において、いずれも検診により肺がん死亡を減少させうることを示せた意義は大きい。わが国において、行政施策として肺がん検診を推進していく根拠の一つを与えたものと自負している。
しかし、このような良好な成績が得られた背景には、高い精度管理が必要であったことは言うまでもない。約40%の死亡率減少効果を得るためには、90%近い精検受診率・完了率、また発見肺がんの病期・予後の把握が十分に行われなければならない。精度管理が満足すべき状況にない施設には一層の努力が望まれる。
最後に、肺がん死亡例の1年以内の検診受診率が約30%という今回の調査結果から考えると、 ハイリスクグループをいかに受診させるかが、検診そのものの成果を左右する重要な問題となることが認識された。今後、肺がん死亡率減少をめざして、肺がん検診の精度向上を図る上で、行政や検診機関の英知を集めて取り組んで行かねばならない問題である。
▼結 論広く一般に検診が普及しているわが国では、検診の効果を評価する方法として、無作為比較試験を行うことは実際には不可能で、解釈に種々の意見はあるが、なしうる最良の方法として症例対照研究を行った。岡山県の成績を解析すると、現行の肺がん検診を1年以内に受診していた人では、受診していない住民に比べ、約40%の肺がん死亡率の減少が統計的に有意差をもって観察され、肺がん検診の有効性が示された。
(研究及び諭文作成に協力いただいた大阪府立成人病センター疫学課の中山富雄先生に深謝します)。
▽用語解説
相対危険度−比較試験やコホート研究で求められる指標で、”対照群”の死亡率を分母、”検診群”の死亡率を分子においた死亡率の比。相対危険度0.7であれば検診により30%の死亡率減少効果があることを示す。
オッズ比−症例対照研究において、検診の受診と当該疾患による死亡との関連の強さを評価する指標で、相対危険度の近似値になる。相対危険度1.0以下では予防(死亡抑制)、1.0以上では死亡リスク増加の程度を示す。